Neuro-onkologi

Neuro-onkologi er en specialisering i medicin, der kombinerer neurologi og onkologi.
Neuro-onkologi beskæftiger sig primært med diagnosticering, terapi og forskning af tumorsygdomme i nervesystemet, som omfatter følgende tumortyper:
- primære tumorer i centralnervesystemet (hjernetumorer og tumorer i rygmarven)
- sekundære tumorer i centralnervesystemet (hjernemetastaser og rygmarvsmetastaser)
- maligne lymfomer i centralnervesystemet
- Tumorer i det perifere nervesystem
Denne liste viser allerede, at dette er et bredt område, som er svært at definere. Mens behandlingen af centralnervelymfomer også følger de hæmatologiske behandlingsretningslinjer, og hjernemetastaser ikke behandles separat fra den grundlæggende terapi af den primære tumor, er perifere nervetumorer godartede ligesom neuronomer, og ligesom andre bløddelstumorer er tumorer ofte lokaliseret i ortopædi areal.
Generel information[redigér | rediger kildetekst]
Primære tumorer i centralnervesystemet[redigér | rediger kildetekst]
Primære hjernetumorer kanforekomme i alle aldre, fra spædbarn til sent i livet. Faktorer som alder, tumorplacering og klinisk præsentation er nyttige i differentialdiagnosen. De fleste typer primære hjernetumorer er mere almindelige hos mænd, med undtagelse af meningiomer, som er mere almindelige hos kvinder.
Metastaserende tumorer i centralnervesystemet[redigér | rediger kildetekst]
Den direkte invasion eller kompression af kontinuerlige væv er relateret til nervesystemets nærhed til andre strukturer.
Intrakraniel metastase[redigér | rediger kildetekst]
Der er tre typer af intrakranielle metastaser: Hjernemetastaser, durale metastaser og meningeal-leptomeningeale metastaser. Hjernemetastaser kan være enkelt eller flere og påvirke enhver del af hjernen. Metastase til durale strukturer forekommer generelt ved hæmatogen spredning eller direkte invasion fra en tilstødende knogle. Durale metastaser kan invadere den underliggende hjerne og forårsage fokalt ødem og tilhørende neurologiske symptomer. På grund af deres kortikale placering har disse processer tendens til at forårsage anfald tidligt i forløbet. Leptomeningeal metastase er et sjældent, men velkendt klinisk fænomen hos cancerpatienter. Leptomeningeale metastaser skyldes oftest bryst-, lunge- eller melanom primære tumorer.
Kraniale metastaser[redigér | rediger kildetekst]
Metastaser til kraniet er opdelt i to kategorier: Calvarium og kraniebase.
Primære tumorer i centralnervesystemet[redigér | rediger kildetekst]
En første underopdeling af tumorer i centralnervesystemet (CNS) forekommer mellem primære (der stammer direkte fra CNS) og metastatiske (der stammer fra et andet organ) tumorer. Sidstnævnte har en forekomst ca. ti gange så stor som den førstnævnte. Hjernetumorer er neoplasmer, der udvikler sig i hjernen. Tumorer såsom meningeom, som på grund af deres masse komprimerer, men ikke trænger ind i hjernen, og hypofyse- og epifysetumorer, som er placeret på hjernestammen, omtales ofte forkert som hjernetumorer. Udtrykket intrakranielle tumorer opsummerer disse mere præcist.
Primære CNS-tumorer omfatter en række patologiske enheder, hver med sin egen naturlige historie. På grund af det faktum, at gliatumorer alene tegner sig for næsten 40 procent af disse tumorer, kan der først skelnes mellem gliale tumorer (gliomer) og non-gliale tumorer. De mest almindelige gliomer er astrocytomer (der stammer fra gliaastrocytceller), oligodendrogliomer (der stammer fra oligodendrogliale celler) og ependymomer (der stammer fra ependymale celler).
Epidemiologi[redigér | rediger kildetekst]
Ondartede primære tumorer i centralnervesystemet er relativt sjældne og tegner sig for omkring 2 procent af alle maligne neoplasmer. Tumorsygdomme i centralnervesystemet er fordelt til 95 procent på hjernen og til 5 Procent på hjernehinder, kranienerver og rygmarv. De kan forekomme i alle aldre, og risikoen for at udvikle sygdommen stiger med alderen. Hos voksne kan gliomer findes histologisk, der stammer fra nervecellernes støttevæv, hvoraf ca. procent af glioblastomer Astrocytomer IV. grader med en ugunstig prognose. Embryonale tumorer dominerer hos spædbørn og småbørn. I gennemsnit er overlevelsesraterne 21 procent for mænd og 24 procent for kvinder. Statistik omfatter også sjældent histologisk benigne CNS-tumorer, som forekommer hos omkring 6.000 nye sager pr års løgn. Omkring 65 Procent af det kommer fra hjernehinden. Kvinder rammes meget hyppigere. Hvis de ikke behandles med kirurgi eller strålebehandling, kan selv godartede tumorer være dødelige på grund af progressiv vækst i det lukkede kranierum. Den mest almindelige maligne intrakranielle CNS-tumor er glioblastom, den mest almindelige benigne er meningeom.
Ætiologi[redigér | rediger kildetekst]
Genetisk disposition for neoplasmer i centralnervesystemet er relativt ualmindeligt, selvom nogle gliomer kan forekomme som komplikationer til flere familiære lidelser.
Mutationen af nogle tumorsuppressorgener karakteriserer flere arvelige syndromer, der viser en øget modtagelighed for udvikling af hjernetumorer. Følgende mutationer og deres syndromer er forbundet med en højere risiko for at udvikle hjernetumorer: NF1 genmutation med type 1 neurofibromatose, APC mutation med Turcot syndrom, PTCH mutation med Gorlin syndrom og TP53 eller CHEK2 - mutation med Li-Fraumeni syndrom.
Miljøfaktorer forbundet med primære hjernetumorer er vanskelige at identificere. I nogle undersøgelser er eksponering for vinylchlorid blevet forbundet med en øget forekomst af højgradigt gliom. Den eneste sjældne, men velidentificerede årsag til en primær hjernetumor er ioniserende stråling. Især strålebehandling af børn med tinea capitisg af patienter med akut lymfatisk leukæmi, kraniopharyngiom eller non-Hodgkins lymfom er forbundet med en øget risiko for gliom. Der er en øget risiko for primært cerebralt lymfom hos AIDS- patienter.
Klinik[redigér | rediger kildetekst]
Tegn og symptomer[redigér | rediger kildetekst]
Symptomerne på cerebral neoplasi er karakteriseret ved forskydning eller Ødelæggelse af omgivende væv og infiltration af samme årsager.
Det mest almindelige symptom, rapporteret af 35 procent af patienterne, er hovedpine . Forekomsten af svær hovedpine hos patienter, som ellers sjældent lider af dem, er ofte karakteristisk, især hvis hovedpineanfaldene eller migrænen er mere alvorlige om morgenen og ledsages af kvalme, opkastning og neurologiske mangler. Hos patienter, der oftere lider af hovedpine, kan en ændring i form, en stigning i hyppigheden eller intensiteten af angreb være et symptom på udviklingen af en hjernetumor. Anfald forekommer hos omkring en tredjedel af gliompatienter, især med lavgradige eller CNS-tumorer. Fokale neurologiske mangler er relateret til tumorens placering. Mentale statusændringer forekommer også hos 15 til 20 procent af gliompatienter.
Billeddiagnostik[redigér | rediger kildetekst]

Computertomografi (CT) og magnetisk resonansbilleddannelse (MRI) kan effektivt påvise en neoplasi i hjernen. MR er mere følsom end CT til at identificere læsioner, men har kontraindikationer for patienter med pacemakere, inkompatible proteser, metalclips og andre. CT er fortsat den foretrukne metode til at påvise forkalkninger i læsioner eller knogleerosion af kaloten eller bunden . Brugen af kontrastmidler, som er ioderede i tilfælde af CT og paramagnetiske (gadolinium ) i tilfælde af MR, tillader erhvervelse af information om vaskularisering og integritet af blod-hjerne-barrieren, en bedre definition af den tumorøse tumor sammenlignet til det omgivende ødem og generering af hypoteser om graden af malignitet . Den radiologiske undersøgelse giver også mulighed for en vurdering af de mekaniske virkninger og deraf følgende ændringer i hjernestrukturer som følge af tumoren, såsom hydrocephalus og brok, hvis virkninger kan være dødelige. Til sidst, som forberedelse til operation, kan denne diagnostik bruges til at bestemme placeringen af læsionen eller infiltrationen af tumoren i vitale områder af hjernen. Til dette formål er MR mere effektiv end CT, fordi den kan give tredimensionelle billeder.

Diagnostiske radiologiske billeddannelsesværktøjer fremhæver ændringen i neoplastisk væv sammenlignet med normal hjerneparenkym (gennem ændringer i elektronisk afbildet vævstæthed på CT og signalintensitet på MR). Som de fleste patologiske væv er tumorer også genkendelige ved en øget ophobning af intracellulært vand. I computertomogrammet forekommer de hypodense, dvs. med mindre tæthed end hjerneparenkymet, i det nuklear magnetiske resonans tomogram med spin-gitter-relaksation hypointens og i spin-spin afslapning.
Det sunde område af hjernen bør ikke vise nogen særlig luminescens på et radiologisk billede. Derfor siger det sig selv, at man er opmærksom på større kontrastsignalområder.
I tumorvæv skyldes generelt den større andel af kontrastforøgelse den særlige blodtumorbarriere,]] der tillader passage af jod (CT) og gadolinium (MRI) ind i det intratumorale ekstravaskulære interstitielle rum. Dette øger signalet (densiteten eller intensiteten) af tumoren. Der skal dog udvises forsigtighed for at sikre, at kontrastforstærkning ikke endegyldigt adskiller neoplasi fra ødem omkring såret. Faktisk viser det anatomisk-patologiske fund i malignt infiltrerende gliomtumorvæv, såsom i glioblastom og anaplastisk astrocytom, også ud over det vasogene ødem forårsaget af ødelæggelsen af blod-hjerne-barrieren af tumoren. Sidstnævnte kliniske tilstand er dårligt påviselig ved billeddiagnostik.
Computertomografi af hjernen viser typisk en vævsmasse, der kan forstærkes af begge kontraster. På CT forekommer lavgradige gliomer sædvanligvis isodense til det normale parenkym og viser derfor muligvis ikke kontrastforstærkning. På samme måde er læsioner i den bagerste kraniale fossa svære at identificere på CT. Følgelig er resultaterne af en sådan tomografi alene ikke altid tilstrækkelige til diagnostiske formål. I tvivlstilfælde er brugen af den mere følsomme magnetiske resonansbilleddannelse afgørende.
På-MRI viser en intrakraniel tumor som en massiv læsion, der kan blive mere selvlysende efter brug af kontrastmidlet. Der er dog altid en signalanomali i-Magnetisk resonansbilleddannelse, som indikerer tilstedeværelsen af neoplasi eller vasogent ødem. Sædvanligvis er øget luminescens (kontrastforbedring) tegn på en tumor af en højere grad af malignitet. En kontrastring er karakteristisk for glioblastom, hvor den selvlysende del svarer til den vitale del af den ondartede tumor, og den mørkere del-hypointense område svarende til vævsnekrose.
Iscenesættelse[redigér | rediger kildetekst]
De fleste primære intrakranielle tumorer forbliver lokaliseret i kraniet, så systemiske iscenesættelsesprocedurer er ikke nødvendige.
I modsætning hertil spredes primære neuroektodermale tumorer, medulloblastomer, CNS kimcelletumorer og primære CNS- lymfomer ofte via det subarachnoidale rum til leptomeninges. En spinal magnetisk resonansbilleddannelse eller en lumbalpunktur er derfor også påkrævet for alle patienter med sådanne diagnoser.
Tumortyper[redigér | rediger kildetekst]
Gliomer[redigér | rediger kildetekst]
Primære centralnervesystem (CNS) tumorer involverer en række patologiske væv, hver med sin egen naturlige historie. På grund af det faktum, at gliomer alene tegner sig for næsten 40 procent af alle CNS-tumorer, er det almindeligt i litteraturen at skelne mellem gliale og nongliale tumorer.
Astrocytomer[redigér | rediger kildetekst]
Forskellige kategorisystemer er blevet foreslået i litteraturen over tid til gradering af malignitet af astrocytomer. Siden 1993 har det fire-niveau vurderingssystem foreslået af Verdenssundhedsorganisationen (WHO) været det mest udbredte og anvendte. Den er baseret på fire histologiske træk: øget celletæthed, mitose, endotelproliferation og nekrose. Derefter er grad I astrocytomer, såsom astrocytomer, typisk af benign histologi. Astrocytomer II. Grader (diffuse) viser øget celletæthed som det eneste histologiske træk og er neoplasmer med en lavere grad af infiltration. Astrocytomer III viser en signifikant mitose. klasse (anaplastisk). Og endothelial proliferation eller nekrose ses i astrocytomer IV. grader, de såkaldte glioblastomer.
Lavgradige astrocytomer[redigér | rediger kildetekst]

Pilocytiske astrocytomer (herunder pilomyxoid aastrocytoma), subependymale kæmpecelleastrocytomer og pleomorfe xanthastrocytomer er blandt de omskrevne tumorer. Disse er noget sjældnere neoplasmer af godartet histologi, som ofte kun kan helbredes ved kirurgi. Hvis udskæringen er ufuldstændig, kan det resterende tumorvæv behandles med strålebehandling. I sjældne tilfælde, hvor lokal behandling ikke virker, kan systemisk kemoterapi lykkes, som skal tilpasses individuelt. Børn reagerer på en kombination af carboplatin og vincristin.


Diffuse astrocytomer II vises på computertomografi. Karakterer end mindre intense læsioner. I den foretrukne magnetiske resonansbilleddannelse er kontrastmidler muligvis ikke i stand til at fremhæve disse neoplasmer, deres luminescens kan være tyndere og svagere. En mere intens kan indikere væv med øget anaplasi. Når det er muligt, foreslås en biopsi for at få prøver fra den anaplastiske del af tumoren.
I de fleste tilfælde er patienter med diffuse astrocytomer 20 til 40 år gamle. Forekomsten af epileptiske anfald er typisk for dem. Betingelser for en gunstig prognose er ung alder, tumorstørrelse under 50 millimeter og den mest mulige kirurgiske resektion af tumoren. Sene tilbagefald er relativt almindelige, hvorfor patienterne skal følges op i 15 år efter, at tumoren er fjernet.
På trods af deres relativt træge forløb udvikler de fleste astrocytomer sig til læsioner, der er karakteriseret ved omfattende anaplasi, som normalt er modstandsdygtige over for kirurgi og strålebehandling. Behandlingen for patienter med diffuse lavgradige astrocytomer viser imidlertid ikke enstemmig konsensus i litteraturen. Den fuldstændige resektions rolle diskuteres i faglige sammenhænge. Resultaterne af nogle undersøgelser viser, at maksimal tumorfjernelse giver de bedste resultater. Faktisk kan små og ensidige tumorer fjernes fuldstændigt, hvis ingen kritiske strukturer i hjernen er involveret. En pragmatisk tilgang, der generelt er acceptabel for tilfældenes almindelighed, er at fjerne neoplasien så vidt muligt for at undgå signifikante neurologiske mangler.
Undersøgelser har vist, at strålebehandling givet umiddelbart efter diagnosticering har forlænget den tid, patienten er sygdomsfri før tumortilbagefald, sammenlignet med situationen, hvor strålebehandlingsforløbet er forsinket indtil progressionstidspunktet. Der er dog på nuværende tidspunkt ikke konsensus om, at strålebehandling kort efter diagnosen forbedrer patientens 'overordnede overlevelse'.
Hos patienter med mildere eller ingen symptomer eller med anfald, der kan kontrolleres med anti-anfaldsmedicin, er det muligt at udsætte strålebehandling, indtil tumorvæksten når en kritisk fase. Der er ofte et ønske om at mindske risikoen for neurologiske skader forårsaget af selve strålebehandlingen.
To prospektive randomiserede kliniske forsøg viste ingen større fordel ved højdosis strålebehandling end ved lavdosis strålebehandling.[1][2] Typisk er den samlede dosis mellem 45 og 54 Gray med en fraktionering på 1,8 til 2 Gray.
Effekten af adjuverende kemoterapi hos patienter med lavgradige astrocytomer er stadig under undersøgelse. Foreløbige resultater fra et klinisk forsøg, der sammenlignede strålebehandling alene med strålebehandling efterfulgt af kemoterapi indeholdende procarbazin, lomustin og vincristin (PCV), viste en længere periode med "sygdomsfri overlevelse" med kombinationen, men ingen forlænget "overordnet overlevelse". På grund af den toksicitet, der er forbundet med PCV-protokollen, anbefales brugen af temozolomid både som indledende behandling og efter restitution.
Anaplastiske astrocytomer[redigér | rediger kildetekst]

Anaplastisk astrocytoma er en ondartet hjernetumor karakteriseret ved diffus vækst, øget celletæthed og nuklear deling. Det opstår fra en specifik cellepopulation i centralnervesystemet, astrocyterne. Ifølge -klassificeringen af tumorer i centralnervesystemet svarer tumoren til en grad III-tumor.
Typisk præsenterer patienter med anaplastisk astrocytom epileptiske anfald, fokale neurologiske underskud, hovedpine og personlighedsændringer. Den gennemsnitlige patientalder er 45 år. Magnetisk resonansbilleddannelse viser generelt en massiv læsion med et øget kontrastsignal, som også kan være svagere. Diagnosen stilles ved histologisk undersøgelse af læsionen ved biopsi eller kirurgisk resektion.
En dårligere prognose kan være forbundet med høj alder, dårlig fysisk tilstand og betydelige neurologiske skader. Generelt er det terapeutiske resultat bedre med fuldstændig kirurgisk resektion (standardbehandling) uden at øge neurologiske underskud. Strålebehandling er standard, fordi det har vist sig at øge overlevelsestiden. Kemoterapiens rolle er kontroversiel.
Glioblastom[redigér | rediger kildetekst]

De mest almindelige og maligne gliacelletumorer er glioblastomer. De består af en heterogen masse af dårligt differentierede astrocytomceller hovedsageligt hos voksne. De forekommer normalt i hjernehalvdelene, mere sjældent i hjernestammen eller rygmarven. Undtagen i meget sjældne tilfælde, som alle hjernetumorer, strækker de sig ikke ud over centralnervesystemets strukturer.
Glioblastom kan opstå fra en diffus (II. grad) eller et anaplastisk astrocytom (III. klasse) udvikle sig. I sidstnævnte tilfælde kaldes det sekundær. Men når det forekommer uden forudgående eller bevis for tidligere malignitet, omtales det som primært . Glioblastomer behandles med kirurgi, stråling og kemoterapi. De er svære at helbrede, og der er få tilfælde, der overlever mere end tre år.
Oligodendrogliomer[redigér | rediger kildetekst]
Oligodendrogliom er en usædvanlig glial hjernetumor, der opstår fra oligodendrocytter. Det forekommer hovedsageligt hos voksne mellem 40 og 45 år, fortrinsvis i hjernebarken og den hvide substans i hjernehalvdelene.
Oligodendrogliomer er relativt ualmindeligt og tegner sig for mindre end omkring 5 procent af alle primære hjernetumorer og ikke mere end omkring 10 til 15 procent af alle gliomer. Disse tumorer er opdelt i lavgradige og anaplastiske læsioner. Anaplastisk oligodendrogliom er karakteriseret ved øget celletæthed, mitose, endotelproliferation og nuklear polymorfi og nekrose.
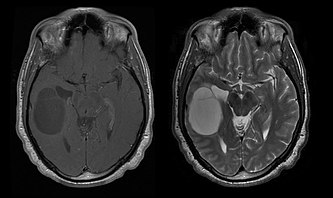
Lavgradige oligodendrogliomer og oligoastrocytomer[redigér | rediger kildetekst]
Medianoverlevelsen for patienter med rent oligodendrogliom er omkring 10 år, med oligoastrocytom omkring 8 år. Forlængelsen sammenlignet med rene astrocytomer skyldes en deletion eller translokation af 1p/19q-parret i tumoren.[3]
Gennemsnitsalderen for patienter ved diagnosen er 35 år. Typiske symptomer er epileptiske anfald, men fokale neurologiske mangler, personlighedsændringer eller andre symptomer på intrakranielt tryk, såsom hovedpine og opkastning, kan også rapporteres. Disse tumorer er normalt ikke synlige på computertomografi, så MR er den foretrukne metode til diagnostisk billeddannelse. På den - Magnetisk resonansbilleddannelse, de kan genkendes som øget signalintensitet. på -billeder, på den anden side kan signalet dæmpes, og kontrastforstærkningen kan kun af og til detekteres. Et forkalkningssignal kan mangle.
Disse tumorer udvikler sig langsommere end lavgradige astrocytomer, og der er ingen konsensus i litteraturen om optimal behandling. Den indledende behandling indebærer at kontrollere symptomerne med medicin mod anfald, stråling, kemoterapi eller en kombination af de to sidstnævnte. Kirurgi, strålebehandling og kemoterapi spiller en vigtig rolle ved tilbagefald. Resektioner kan lindre symptomer. På temozolomid viste 50 Procent af patienter, der får tilbagefald efter strålebehandling, har en positiv reaktion.[4][5]
Anaplastiske oligodendrogliomer og oligoastrocytomer[redigér | rediger kildetekst]
Anaplastisk oligodendrogliom viser typiske symptomer som følge af masseeffekten og epileptiske anfald. På trods af deres kemosensitivitet er medianoverlevelsen kun 3 indtil 5 Flere år. Behandlingen involverer maksimal excision efterfulgt af strålebehandling. Med hensyn til kemoterapi skal det bemærkes, at to nyere fase III kliniske forsøg sammenlignede resultaterne af strålebehandling med resultaterne af kombineret strålebehandling og procarbazin-, lomustin-, vincristin- kemoterapi. Selvom overlevelse uden relevante symptomer var længere med den kombinerede terapi, var den samlede overlevelse den samme for begge terapier. Patienter med en 1p/19q deletion opnåede de bedste behandlingsresultater, mens patienter uden en 1p/19q deletion var i stand til at forbedre deres resultater med PCV kemoterapi.
Prospektive kliniske undersøgelser har vist, at omkring 50 indtil 70 Procent af patienter med tilbagevendende anaplastisk oligodendrogliom efter strålebehandling reagerer positivt på kemoterapi med PCV eller temozolomid. Selvom overlegen effekt af temozolomid- og PCV-behandling ikke er blevet fastslået, tyder manglen på kumulativ myelosuppression med temozolomid på brugen af det i starten af tilbagefaldsbehandlingen.
Ependymomer[redigér | rediger kildetekst]

Ependymom er en neoplasma, der udvikler sig fra ependymale celler, der beklæder de cerebrale ventrikler, choroid plexus, filum terminale og den centrale kanal i rygmarven. Ependymale celler er også til stede i hjernens parenkym som et resultat af embryonal migration fra periventrikulære områder til hjernebarken.
Disse ret sjældne tumorer kan forekomme i alle aldre, men de har to karakteristiske toppe, fra 0 til 10 og fra 40 til 50 år. Intrakranielle skader, som normalt opstår i den posteriore fossa, er mere almindelige i den første aldersgruppe, mens spinalskader er mere almindelige i den anden aldersgruppe.
Ependymomer er opdelt i lavgradige læsioner (I. og II. karakter på WHO-skalaen) og anaplastiske læsioner (III. grader) underopdelt. I. grad er især subependymomer og myxopapillære ependymomer, III. Anaplastisk ependymom. Patienter med lavgradige ependymomer i rygsøjlen, som kan fjernes helt, får ikke strålebehandling efterfølgende. Rollen af postoperativ strålebehandling ved lavgradige intrakranielle ependymomer er kontroversiel, men strålebehandling er sædvanligvis indiceret til anaplastiske eller lavgradige tumorer, som ikke kan fjernes fuldstændigt.
Kliniske undersøgelser har vist, at ependymomer reagerer på kemoterapi, især platinbaserede. Fordelen ved platinbaseret kemoterapi er 67 Procent derimod 25 for nitrosoureas Procent. Prognosen for ependymomer II. Karaktererne er 6-års sygdomsfri overlevelse på 68 procent og med en samlet overlevelse på 87 Procent. I anaplastiske ependymomer falder disse værdier til 29 procent eller til 37 Procent.
Nongliale tumorer[redigér | rediger kildetekst]
Medulloblastomer[redigér | rediger kildetekst]

Medulloblastom er den mest almindelige maligne hjernetumor hos børn. Den højeste forekomst forekommer hos børn mellem 2 og 7 år. Den største risiko for sygdom forbliver i barndommen, da medulloblastom er meget sjældent hos personer over 21 år.
Denne tumor er typisk for den posteriore fossa, hvor den er lokaliseret i begge hjernehalvdele eller i cerebellar vermis. Fordi det er invasivt og hurtigt voksende, spredes det normalt til andre dele af centralnervesystemet (CNS) via CSF og kan infiltrere gulvet i den nærliggende fjerde ventrikel og meninges. Mere sjældent kan yderligere CNS-metastaser forekomme. Når maligniteten opstår, omfatter symptomer tab af balance, ukoordination, dobbeltsyn, dysartri og på grund af involvering af den fjerde ventrikel, hvilket ofte resulterer i obstruktiv hydrocephalus, hovedpine, kvalme og opkastning og ustabil gang.
MR viser normalt en massiv kontrastforstærkende læsion, der involverer lillehjernen. Som nævnt ovenfor har medulloblastom en høj tilbøjelighed til lokalt at infiltrere leptomeninges samt til at sprede sig gennem det subarachnoidale rum, hvilket involverer ventriklerne, cerebral konveksitet og leptomeningeale overflader af rygsøjlen. Det er derfor nødvendigt at bringe hele kraniospinalaksen i resonans.
Formålet med operationen er at fjerne så meget af den masse, som læsionen præsenterer, som muligt. Faktisk resulterer postoperative resterende tumorer i en dårligere prognose. Også en varsel om en ugunstig prognose er tilstedeværelsen af tumorceller i cerebrospinalvæsken eller resonansdetektion af leptomeningeale metastaser. Kirurgi alene er normalt ikke helbredende. I nogle tilfælde kan der dog opstå terapeutisk bestråling af kraniospinalaksen, fokuseret på det primære tumorsted. Tilføjelse af kemoterapi efter strålebehandling øger helbredelsesraten. Platinbaserede lægemidler (cisplatin eller carboplatin), etoposid og et alkyleringsmiddel (cyclophosphamid eller lomustin) bruges sammen med vincristin. Med passende behandling varierer tilfælde af lang overlevelse på mere end 3 år hos patienter med medulloblastom fra 60 til 60 år og 80 Procent.
Meningeome[redigér | rediger kildetekst]

Meningiomer er de mest almindelige intrakranielle ydre eller ekstraaksiale hjernetumorer, der opstår fra cellerne i arachnoid, membranen, der beklæder hjernen og rygmarven. Hyppigheden af denne neoplasi er omkring 2 sager pr år pr 100.000 Beboer. De er mere almindelige hos kvinder i deres sjette og syvende årti. Deres frekvens er højere hos patienter med type 2 neurofibromatose. Tabet af kromosomet 22 er karakteristisk for meningeom, selvom den prognostiske betydning af dette fund stadig er uklar.

Meningiompatienter kan have symptomer, der er typiske for en massiv kranielæsion, herunder anfald og fokale neurologiske mangler. Fordi meningeom også kan være asymptomatisk, opdages de nogle gange ved computertomografi og magnetisk resonansbilleddannelse af andre årsager. Denne resonanstumor har et karakteristisk udseende, som sædvanligvis består af ensartet kontrastforstærkning langs duraen med tydelig adskillelse fra hjerneparenkymet. Et andet træk, selvom det ikke er til stede i alle tilfælde, er den såkaldte "dural hale", repræsenteret ved en bule, der strækker sig ud over læsionen og angiver forankringspunktet i duraen.
Mange tilfældigt opdagede meningeomer kræver ikke behandling på tidspunktet for den første diagnose. Hvis patienten viser sig at have en signifikant masseeffekt, uanset om der er symptomer eller ej, er den foretrukne behandling sædvanligvis fuldstændig resektion. I et Mayo Clinics studie, der sammenlignede tumorkontrolrater efter kirurgisk resektion og radiokirurgi hos patienter med lille til moderat intrakranielt meningeom og ingen masseeffektsymptomer, resulterede radiokirurgi i bedre kontrol (98 mod 88 procent) og med færre komplikationer (10 mod 22 procent) sammenlignet med kirurgisk fjernelse.
Primære CNS lymfomer[redigér | rediger kildetekst]

Primært centralnervesystem lymfom tegner sig for omkring 2 procent til 3 procent af alle hjernetumorer hos patienter med et normalt immunsystem. De forekommer hyppigere hos mænd over 55 år op til 60 år op. Næsten halvdelen af alle lymfomer forekommer hos patienter over 60 år og omkring en fjerdedel hos patienter over 70 år år op. Forekomsten ser ud til at stige med alderen, men årsagen er stadig uklar. Patienter med et svækket immunsystem har større risiko for at udvikle CNS-lymfom, så dem, der har fået foretaget en organtransplantation, har en medfødt immundefekt eller autoimmun sygdom eller er inficeret med human immundefektvirus. HIV-associerede hjernelymfomer er forbundet med Epstein-Barr-virus, især hos patienter med CD4-lymfocyttal under 500 celler pr kubikmillimeter i blodet. De fleste CNS-lymfomer er diffuse store B-celle lymfomer af typen.

Patienter lider af en række karakteristiske symptomer på en fokal eller multifokal massiv læsion. MR viser sædvanligvis tumorer med homogen kontrastforøgelse i den dybe periventrikulære hvide substans. Multifokalitet og inhomogen forbedring er typisk for patienter med et svækket immunsystem. Analyse af CNS-lymfom er ekstremt vigtig i differentialdiagnosen af hjerneneoplasi. Det skal bemærkes, at administration af kortikosteroider kan føre til fuldstændig forsvinden af forstærkningen, hvilket gør diagnosen af læsionerne vanskelig. Hvis CNS-lymfom skal overvejes i differentialdiagnosen, bør kortikosteroider derfor undgås, medmindre masseeffekten forårsager et alvorligt og umiddelbart problem hos patienten.
Biopsi af den formodede læsion er afgørende. I modsætning til systemisk storcellet B-celle lymfom, hvor både kemoterapi og strålebehandling er effektive, og behandling af lokaliserede læsioner er helbredende, reagerer lymfom i centralnervesystemet typisk på den indledende behandling, men kommer derefter igen. Som med systemisk lymfom er operationens rolle primært begrænset til at få passende vævsprøver til diagnosticering.
Tidligere blev strålebehandling givet til hele hjernen (panencefalisk). Medianoverlevelsen er omkring 12 selv med lokaliserede læsioner måneder. Gentagelse påvirker normalt stedet for den tidligere skade såvel som andre regioner. Reaktioner på kemoterapi er mere lovende. Kliniske forsøg, hvor højdosis methotrexat alene blev brugt som den første behandling, og strålebehandling blev forsinket indtil tidspunktet for tilbagefald eller progression viste bedre samlet overlevelse end strålebehandling alene. Endnu mere effektiv var kombinationen af methotrexat, vincristin, procarbazin, intrathecal methotrexat, cytarabin og panencefalisk strålebehandling og cytarabin, eller brugen af intraarteriel kemoterapi med intraarteriel methotrexat, intravenøst injiceret cyclophosphamid og etoposid efter modifikation af blodet. hjernebarriere med mannitol. Medianoverlevelsen i methotrexatbehandling var 24 indtil 40 måneder meget højere end med strålebehandling alene (interval 24 så længe 40 måneder). I nogle tilfælde bruges strålebehandling kun ved tilbagefald, når der er en indledende regression med kemoterapi. Tilfælde af lang overlevelse er også blevet rapporteret uden strålebehandling.
Panencefalisk strålebehandling er forbundet med en høj risiko for at udvikle demens eller leukoencefalopati. Denne risiko kan reduceres ved at udvikle effektive tumorkontrolstrategier, der undgår panencefalisk strålebehandling. Indledende behandling for patienter med nedsat immunforsvar er at reducere årsagerne til immunsuppression. Prognosen for disse patienter er normalt dårligere end for patienter, der har et normalt immunsystem. På grund af ledsagende tumorinfektioner og en generelt suboptimal fysisk tilstand, kan kemoterapi ofte ikke udføres hos disse immunsupprimerede patienter. Som med andre hjernetumorer afhænger respons på behandlinger af alder og fysisk tilstand.
Metastaserende tumorer i centralnervesystemet[redigér | rediger kildetekst]
Hjernemetastaser[redigér | rediger kildetekst]
Hjernemetastaser er de mest almindelige intrakranielle neoplasmer hos voksne og er ti gange hyppigere end primære hjernetumorer. De træder til 20 indtil 40 procent af voksne med kræft og er hovedsageligt forbundet med lunge- og brystkræft og melanom . Disse læsioner skyldes spredning af kræftceller gennem blodbanen og forekommer oftest ved krydset mellem gråt og hvidt stof, hvor tværsnittet af blodkar ændres, hvilket fanger tumorcelleemboli . 80 procent af læsionerne forekommer i cerebrale hemisfærer, 15 procent i lillehjernen og 5 procent i hjernestammen. Omkring 80 procent af patienterne har en historie med systemisk cancer og 70 procent har flere hjernemetastaser.

Der er for nylig gjort betydelige fremskridt i diagnosticering og behandling af disse læsioner, hvilket resulterer i forbedret overlevelse og symptomkontrol. Begyndelsen af tegn og symptomer ligner dem ved andre massive læsioner i hjernen. Den valgte diagnostiske metode er magnetisk resonansbilleddannelse ved hjælp af kontrastmidler.
Litteraturen viser tilsvarende resultater for kirurgi og strålekirurgi. Sidstnævnte ser ud til at være mere bekvem, effektiv og mere sikker for små læsioner eller i områder, der er utilgængelige for kirurgi. Strålekirurgi er et fornuftigt alternativ til patienter, der af medicinske årsager ikke kan opereres. Kirurgi er dog klart den optimale metode til at opnå væv til diagnosticering og til at fjerne de læsioner, der forårsager masseeffekt. Derfor bør strålekirurgi og kirurgi bedre betragtes som to komplementære, men forskellige metoder, der skal anvendes afhængigt af patientens forskellige situation. For næsten 50 procent af patienter med en eller to hjernemetastaser er ikke kandidater til kirurgisk fjernelse på grund af utilgængelighed af læsionerne, omfanget af systemisk sygdom eller andre faktorer. Disse og andre patienter med flere metastaser tilbydes normalt panencefalisk strålebehandling som standardbehandling. Faktisk nå op til næsten 50 procent af dem med denne terapi en forbedring af neurologiske symptomer og 50 indtil 70 procent en mærkbar reaktion.[6][7][8] Kemoterapi bruges sjældent primært til hjernemetastaser.
For de fleste patienter med hjernemetastaser er median overlevelse kun fire til seks måneder efter panencefalisk strålebehandling. Patienter yngre end 60 år med diskrete læsioner og kontrolleret systemisk sygdom kan dog opnå længere overlevelse, fordi de kan tolerere en mere aggressiv behandlingstilgang.
Meningeale metastaser[redigér | rediger kildetekst]

Omkring 5 procent af tumorpatienterne kan diagnosticeres med metastaser i de bløde meninges (leptomeninges encephali). Oftest forekommer de ved melanom, bryst- og lungekræft som følge af spredning af tumorceller gennem blodbanen. De ondartede celler spredes derefter gennem centralnervesystemet (CNS), generelt via cerebrospinalvæsken, almindeligvis kendt som hjernevæske.
Et eller flere af følgende tegn og symptomer kan blandt andet være forårsaget af meningeale metastaser:
- lokal nerveskade såsom kranienervelammelse, motorisk svaghed og radikulopatier, paræstesi og smerter,
- direkte invasion af hjernen eller spinalvæv,
- Lidelse af blodkarrene i hjernen og rygsøjlen med fokale neurologiske underskud og/eller anfald,
- Forhindringer i den normale strøm af cerebrospinalvæske med hovedpine og øget intrakranielt tryk,
- Forstyrrelser af normal hjernefunktion såsom encefalopati og/eller
- perivaskulær infiltration af tumorceller med resulterende iskæmi og apopleksisymptomer.
Diagnosen kan stilles ved undersøgelse af cerebrospinalvæsken eller magnetisk resonansbilleddannelse af hjernen og rygmarven. Tilstedeværelsen af ondartede celler kan måles ved 50 procent af patienterne kan identificeres. Mindst 10 procent af patienter med leptomeningeal involvering, forbliver cytologisk undersøgelse negativ. Ved at øge antallet af lumbale punkteringer til seks og mængden af fjernet væskevolumen til 10 Milliliter pr. punktering kan øge muligheden for en positiv diagnose. I cerebrospinalvæsken er koncentrationen af proteiner normalt høj, og koncentrationen af glukose kan være lav ved tilstedeværelse af pleocytose. Radiografisk undersøgelse kan vise hydrocephalus uden en massiv læsion eller diffus forstørrelse af leptomeninges.
Uden terapi er medianoverlevelsen 4 indtil 6 uger, med død som følge af progressiv neurologisk forringelse. Leptomeningeale metastaser er ofte en manifestation af slutstadiet af hovedsygdommen, og symptomatisk behandling kan være den mest passende løsning. Kortikosteroider og analgetika giver midlertidig lindring. Behandling kan tilbydes patienter med minimal systemisk sygdom og acceptabel generel fysisk tilstand for at lindre symptomer og forlænge overlevelse.
Median overlevelse kan forbedres ved strålebehandling til symptomatiske steder og mere voluminøse syge områder identificeret ved røntgen, og ved intrathekal terapi med methotrexat, cytarabin og thiotepa, udført med lumbalpunktur eller Ommaya-kateter, fra 3. den 6 måneder øges.
Den største komplikation ved methotrexat-baseret intratekal terapi er nekrotiserende leukoencefalopati, som kan udvikle sig efter måneders behandling hos de få patienter, som kan nyde forlænget overlevelse. Denne ødelæggende toksiske virkning er især almindelig hos patienter, som har modtaget tidligere eller samtidig strålebehandling med intratekal methotrexatbehandling.
Smerte og terminal pleje[redigér | rediger kildetekst]
Palliativ pleje er en særlig form for pleje designet til at forbedre livskvaliteten for patienter, der lider af en alvorlig eller livstruende sygdom, såsom kræft. Målet med den palliative indsats er ikke at helbrede, men at forebygge eller behandle så tidligt som muligt symptomer og bivirkninger af sygdommen og dens behandling samt de psykologiske, sociale og spirituelle problemer forbundet med den. Palliativ pleje er også kendt som komfortpleje, støttende pleje og symptomhåndtering.
Palliativ pleje ydes under hele patientens kræftoplevelse. Det begynder normalt med diagnose og fortsætter gennem behandling, opfølgende behandling og livets afslutning.
Referencer[redigér | rediger kildetekst]
- ^ Prospective Randomized Trial of Low- Versus High-Dose Radiation Therapy in Adults With Supratentorial Low-Grade Glioma: Initial Report of a North Central Cancer Treatment Group/Radiation Therapy Oncology Group/Eastern Cooperative Oncology Group Study.
- ^ A randomized trial on dose-response in radiation therapy of low-grade cerebral glioma: European Organization for Research and Treatment of Cancer (EORTC) study 22844.
- ^ A t(1;19)(q10;p10) Mediates the Combined Deletions of 1p and 19q and Predicts a Better Prognosis of Patients with Oligodendroglioma.
- ^ Phase II Trial of Temozolomide in Patients With Progressive Low-Grade Glioma.
- ^ Temozolomide chemotherapy for progressive low-grade glioma: clinical benefits and radiological response.
- ^ Phase II Randomized Trial of Temozolomide and Concurrent Radiotherapy in Patients With Brain Metastases.
- ^ Survival and Neurologic Outcomes in a Randomized Trial of Motexafin Gadolinium and Whole-Brain Radiation Therapy in Brain Metastases.
- ^ Phase III Study of Efaproxiral As an Adjunct to Whole-Brain Radiation Therapy for Brain Metastases.
Litteratur[redigér | rediger kildetekst]
- Jan C. Buckner et al., Central Nervous System Tumors, Mayo Clinic Proceedings, Jg. 82, 2007, lado 1271-1286
- Lisa M. DeAngelis et al., Intracranial Tumors. Diagnosis and Treatment, Dunitz London, 2002, ISBN 1-901865-37-1
- D. N. Louis et al., WHO Classification of Tumours of the Central Nervous System, Genf, 2007, ISBN 978-92-832-2430-3
- Richard Pazdur et al., Cancer management. A multidisciplinary approach. Medical, surgical, & radiation oncology, UBM Medica, 2010, ISBN 978-0-615-41824-7
- Jerome B. Posner, Neurologic Complications of Cancer, Davis, Philadelphia, 1995, ISBN 0-8036-0006-2
- Rüdiger Schenk, Neuroonkologische Therapiekonzepte zur Behandlung von Astrozytomen höheren Malignitätsgrades und Rezidivlokalisation, Regensburg, 2019
- Uwe Schlegel et al., Neuroonkologie, 2. erw., Thieme, Stuttgart, 2003, ISBN 3-13-109062-6
- Jörg-Christian Tonn et al., Oncology of CNS Tumors, Springer, Berlin, 2010, ISBN 978-3-642-02873-1
Eksterne henvisninger[redigér | rediger kildetekst]
- www.cochrane.org/pt/evidence – COCHRANE - Neuro-Oncology Group
- www.eano.eu – European Association of Neuro-Oncology
- https://www.eortc.org/research_field/brain/ – The European Organisation for Research and Treatment of Cancer (EORTC)


